Sairaalasielunhoidon erikoistumiskoulutus 2017 – 2019
Päättötyö
Krista Riipinen
Yön tullen tuska poraa luuni minusta irti, kipu nakertaa minua, se ei koskaan nuku
Job. 30:17
Johdanto
Työssäni sairaalapastorina kohtaan ihmisiä eri elämän taitteissa. Se mikä näitä ihmisiä yhdistää on sairauden kokemus. Minua kiinnostaa yhä se, miten sairaus vaikuttaa sairastuneeseen, omaisiin ja henkilökuntaan. ”Mitä oli ennen, mitä on nyt ja mitä on tulossa” ovat ne kysymykset, joita usein pohdimme yhdessä. Joskus ihmisen tarina saa minut miettimään vielä pidemmälle. Huomaan pohtivani, miksi tämä ihminen sairastui tai miksi hän sairastui juuri nyt. Erityisesti psykosomatiikka ja ihmisten eri elämän tilanteissa puhjenneet sairaudet ovat voimistaneet omaa tarvetta nähdä sairauden ja diagnoosin taakse. Kuka kohtaamani ihminen on, ja millainen on ollut hänen matkansa tähän asti. Monet kohtaamani ihmiset kamppailevat myös kivun kanssa. Fyysinen, psyykkinen ja henkinen kipukokemus vavisuttavat koko ihmisen olemista. Kivun vaikutuspiiri on laaja – koko ihminen, parisuhde, suhteet perheeseen ja ystäviin, suhteet työhön ja yhteiskuntaan, suhde Jumalaan ja maailmankaikkeuteen. Mikään osa-alue ei jää kivun ulkopuolelle. Keskiöön nousee ihmisen kokemus itsestään toisten silmin: ”Hyljeksitty hän oli, ihmisten torjuma, kipujen mies, sairauden tuttava, josta kaikki käänsivät katseensa pois. Halveksittu hän oli, me emme häntä minään pitäneet.”(Jesaja 53:3). Mikä on ihmisen arvo, kun hän ei enää ole tuottelias millään tasolla – mikä on ihminen, joka vain on.
Lääkäri, psykoterapeutti Brian Broomilla on teoria siitä, että oma tarinamme tunkeutuu myös sairauksiimme. Hänen mukaansa ihminen on kokonaisuus eikä sairautta voi erottaa tästä kokonaisuudesta. Broom käyttää termiä merkityssairaus kertoessaan ihmisistä, joiden kehystarina on myötävaikuttanut sairauden puhkeamisessa ja mahdollisesti myös pitkittää sairauden kestoa. Lääketieteen tohtori ja anestesiologian erikoislääkäri, Anneli Vainio pohtii kroonista kipua, jolle ei löydetä diagnoosia, ruumiin muistoina ja puheena. Vainion mukaan kivulla on viesti meille jokaiselle. Deb Shapiro on elämässään opiskellut lukuisia kehonhoitotekniikoita, mietiskelyä ja psykologiaa. Hän pohtii kehon ja mielen yhteyttä, sitä kuinka käsittelemättömät emotionaaliset ja psykologiset tekijät vaikuttavat myös fyysiseen terveyteemme. Shapiron mukaan tunteilla ja ajatuksilla on myös yhteys tiettyihin kehon osiin. Kirurgi ja ortopedi Antti Heikkilä käsittelee kirjoissaan ihmisen mielen ja kehon välistä yhteyttä. Hänen mukaansa silloin kun ihmisen sisäinen maailma on hajalla, siitä merkkeinä ovat oireet ja pahoinvointi. Näitä Broomin, Vainion, Shapiron ja Heikkilän antamia viitekehyksiä vasten peilaan yhden ihmisen kokemusta kivusta, itsestä ja elämästä – onko kipu sairaus, seuraus vai oire.
Tässä lopputyössäni yritän kartoittaa lyhyesti kipua ja sen kokemuksellisuutta monitieteellisen tutkimuksen valossa: mitä kerrotaan kivusta ja sen fysiologiasta, sen vaikutuksista ihmiseen ja yhteiskuntaan sekä siitä, miten kipua voidaan lievittää, jos se ei kokonaan häviä. Tämä ei ole poikkileikkaus vaan kurkistus siihen todellisuuteen, missä monet ihmiset elävät. Yritys ymmärtää, sitä mikä kivun taustalla väreilee ja mahdollisuus esittää kysymys: onko kipua mahdollista lievittää tai parantaa ymmärtämällä omaa itseään ja omaa kertomustaan.
Mitä kipu on?
Kipu ei ole aivoissa yksittäinen tapahtuma vaan moninainen ketju tapahtumia. Kivun välittämä viesti ei saa olla aivoille liian lievä mutta ei myöskään lamauttava tai liiallista pelkoa aiheuttava. Viesti on myös saatava perille nopeasti ja sopivaksi annosteltuna. Tämän vuoksi kipukokemus on hyvin vaativa suoritus elimistöltämme, ja siksi kipu uuvuttaa meitä. Kivun biologinen tehtävä on viestittää vammasta tai sairaudesta. Kipua välittävät ja säätelevät keskushermostossamme hermoradat. Kipurata alkaa hermopäätteistä ja kulkee kipujuosteena aivokeskuksiin ja päättyy aivokuorelle. Kivun kokeminen tapahtuu aivoissamme ja sitä voidaan myös säädellä. Kun meillä on kipua tietyssä osassa ruumistamme, alamme hieroa kipeää paikkaa tuskan lievittämiseksi. Hieromisen aiheuttama ärsyke vähentää aivoihin menevien kipuimpulssien määrää ja kipu vähenee. Tätä kivunsäätelyn järjestelmää kutsutaan porttikontrolliksi ja sitä hyödynnetään kivun hoidossa. Esimerkiksi lämpöhoidot, hieronta ja akupunktio perustuvat porttikontrolliin. Myös silloin, kun kiinnitämme huomiomme pois kivusta, voimme säädellä sitä. Aivomme lähettävät impulsseja, jotka sammuttavat kivun. Tätäkin mekanismia käytetään kivun hoidossa: rentoutuminen, mielikuvaharjoittelu ja muut kivunhallintamenetelmät perustuvat laskevaan kivunsäätelyyn. (Granström 2010, 16-19. Vainio 2002, 11-15. Vad 2010, 22-23).
Kipu on usein sanatonta niin kuin muutkin biologiset elintoimintomme. Kun puhumme kivusta, käytämme usein kuvaavia sanoja ja vertauksia. Meillä ei siis ole selkeitä sanoja kivulle, vaan yritämme sanoittaa aistimustamme muusta elämänpiiristä nousevalla kielellä. Kivun kieli on kuitenkin yhteinen, sillä käytämme samoja sanoja ja vertauksia. Kipukokemus on kuitenkin aina yksilöllinen, sillä tavassamme ja kyvyssämme kuvata kokemaamme kipua on eroja. Kipua voidaan luokitella sen mekanismin mukaan kudosvauriosta aiheutuvaan kipuun, hermokipuun ja kipuun, jolle ei löydy oireita selittävää somaattista syytä. (Granström 2010, 23-27. Kuutila & Yrjölä 2014, 5-4).
Akuutti ja krooninen kipu
Välitön ja äkillinen kipu on varoitus vauriosta ja sitä kutsutaan akuutiksi kivuksi. Hermojen ärsytyksen ja kipuviestin kulkemisen tarkoitus on biologinen eli kudosten parantaminen. Esimerkkejä akuutista kivusta ovat vammat ja tulehdukset. Jos kipu kuitenkin jatkuu pidempään kuin pitäisi, vähintään 6 viikkoa, se luokitellaan krooniseksi kivuksi. Pitkäaikaiseksi kivuksi luokitellaan esimerkiksi krooninen kudosvauriokipu (reuma ja muut niveltulehdukset),
hermovauriokipu ja tuntemattomista syistä johtuva kipu. Pitkäaikainen kipu alkaa muuttaa kipuradan toimintaa ja vaurioituneet hermot saattavat jatkaa kipuviestien lähettämistä ilman syytä. Akuuttiin kipuun tulee puuttua heti ja tehokkaasti, ettei kipu ehdi muuttua krooniseksi kivuksi. (Vainio 2002, 17-20. Vad 2010, 18-20).
Aivotutkimuksissa on havaittu, että pitkäaikaisen kivun yhteydessä tapahtuu muutoksia juuri aivojen tuntoaistimuksia käsittelevillä alueilla. Tämä löydös tukee ajatusta, että kipu voi jäädä aivoihin niin sanotusti oletusasetukseksi ja kivunkäsittelyprosessi voi olla voimistunut. Jatkuvat ja voimakkaat kipuimpulssit muuttavat myös selkäytimen toimintaa, mikä puolestaan voi johtaa kivun laadun muuttumiseen ja kipualueen laajenemiseen. Kipukokemus voi siten syntyä pienemmillä ärsykkeillä pitkäaikaista kipua sairastavilla kuin muilla. Krooninen kipu ei välttämättä ole yhtä voimakasta kuin akuutti kipu, mutta sillä on paljon lamauttavampi vaikutus, sillä sen loppumiseen liittyy epävarmuus, jota on henkisesti vaikeampi kestää. Krooniseen kipuun vaikuttavat biologiset ja psykologiset tekijät sekä ympäristö. (Vainio 2002, 17-20. Granström 2010, 51. Vad 2010, 18-20).
Kivun mittaaminen
Monia askarruttaa varmasti kysymys, onko kipu vain mielen tuote. Kivun kokemus perustuu kyllä ratkaisevasti mielen toimintaan, mutta kipuaistimus ei ole silti vain mielen tuote. Mielen on miltei mahdotonta hahmotella tilanne, mihin tarvitaan kipuaistimus, jonka perusteella mieli alkaisi järjestellä aistimusta kipuverkostossa. Kipuviesti kulkisi silloin vastavirtaan eli aivojen kuorikerroksista syviin keskuksiin. Mieli voi kuitenkin kehitellä kipujärjestelmän eri kohdista kipuhavainnon ja arvioida sitä ja kehitellä siitä erilaisia ajatuspolkuja, esimerkiksi että kipu johtuu sairaudesta. (Granström 2010, 30).
Tärkeintä kivun mittauksessa on potilas ja hänen kipukokemuksensa. Määritettäessä potilaan kokemaa kipua ovat seuraavat kysymykset ja toimenpiteet hoitohenkilökunnan apuna:
- Koska kipu on alkanut? Missä sijaitsee? Säteileekö kipu jonnekin?
- Selvitä kivun voimakkuus esim. asteikolla 0-10 (0 = ei kipua, 10 = sietämätön kipu)
- Mitkä asiat helpottavat/pahentavat kipua?
- Onko kipu jatkuvaa vai jaksottaista?
- Liittyykö kipuun liitännäisoireita, kuten pahoinvointia tai huimausta?
- Rajoittaako kipu liikkumista?
- Mikä on potilaan oma arvio kivusta?
- Mitä kivunhoitomenetelmiä on kokeiltu?
Kivun arvioinnissa käytetään myös apuvälineitä, esimerkiksi erilaisia mittareita ja kipukarttoja.
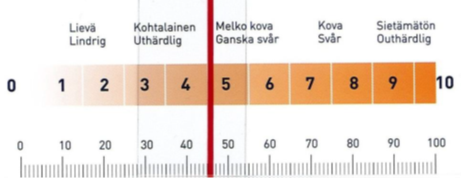
Mittarilta potilas arvioi kipunsa osoittimen mukaan vasemmalta oikealle: 0 = ei kipua, 10 = sietämätön kipu. Kipukarttaan potilas merkitsee kipukohdat eri merkein, esimerkiksi O = särky tai jomottava kipu, X = pistävä kipu, # = puutuneisuus. Merkinnän vahvuudella voidaan tuoda
esiin kivun voimakkuutta. Tärkeää on käyttää aina samaa mittaria tai samanlaista karttaa potilaan kanssa ja tarkistaa, että hän ymmärtää mittarin käytön. Muistihäiriöisen kipua mitataan PAINAD-mittarilla, joka on kehitetty avuksi nimenomaan pitkälle edennyttä dementiaa sairastavien kivun arviointiin ja se soveltuu erityisesti puhekykynsä jo menettäneiden potilaiden kivun arviointiin.
Mittaustulos perustuu kipua kokevan käyttäytymisen
arviointiin ja arviointi suoritetaan havainnoimalla potilasta noin 5 minuutin
ajan. (Kuutila & Yrjölä 2014, 11-14. PKSSK, Pohjois-Karjalan keskussairaala – PAINAD-mittari, 2014).
Elämä kivun kanssa
Lähes 500 000 suomalaisella on pitkäaikaisia kipuoireita. Kipu tuottaa kärsimystä monelle. Heistä suurella osalla on myös masennusoireita jossain vaiheessa. Krooninen kipu näyttäytyy kansantautina ja sen aiheuttamat kustannukset ovat vuosittain miljardeja euroja. Kipusairauden aiheuttamat menetykset ovat usein myös yksilön kannalta isoja, esimerkiksi työssäkäynti on vaikeaa tai jopa mahdotonta. Moni kipupotilas kokee olevansa taakka eikä koe elämää enää merkityksellisenä. Tieto ja asioiden ymmärtäminen voivat kuitenkin lievittää kipupotilaan pelkoa ja ahdistusta, ja ne myös lisäävät selviytymisen mahdollisuutta. Ihminen voi saada otteen omasta kivustaan ja kärsimyksestään, hallita hallitsematonta edes vähän. (Granström 2010, 10-13).
Kipu ja mieli
Kipu aiheuttaa kognitiivisten toimintojen häiriöitä. Näillä häiriöillä on taas kielteisiä seurauksia. Kipu vie paljon tilaa ihmisen mielessä ja rajaa mielen liikkeitä. Kipu vaikeuttaa esimerkiksi ihmisen omissa ajatuksissaan oloa eikä mieli riitä luovaan ajatteluun. Mieli kuitenkin tarvitsisi jonkin liikkeen säilyäkseen toimintakykyisenä, mutta kipu jähmettää mielen. Ihminen yrittää myös välttää sellaisia havaintoja, jotka muistuttavat kivun tuomista toimintakyvyn rajoituksista. Kivun aiheuttamien kognitiivisten häiriöiden ymmärtäminen voi helpottaa sairastuneen ja lähiympäristön suhtautumista tilanteeseen sekä antaa tilaa omahoidon ja kuntoutumisen löytymiselle. (Granström 2010, 32-34).
Pitkäaikainen kipu vaikuttaa myös ihmisen mielialaan. Mieli on alavireinen ja voi tulla univaikeuksia tai unen tarve voi kasvaa. Ihminen voi myös olla herkistynyt niin, että sekä ilo että suru aiheuttavat voimakkaampia reaktioita kuin tavallisesti. Masentumisen tunne voi mennä ohi, mutta pitkittyessään se voi johtaa myös depressioon. Masentuminen voidaan nähdä reaktiona menetyksiin, joita kipu sairautena aiheuttaa. Tärkeää on havaita ne menetykset, jotka koskevat käsitystä omasta itsestä ja muutoksia rooleissa. Suru on reaktio menetyksiin, mutta se on erilainen kokemus- ja tuntemistapa kuin masennus. Suru liittyy usein yksittäiseen tapahtumaan, mutta pitkäaikaisen kivun tuottama menetys on jatkuva tilanne, jossa menetystä tulee lisää, ja sen vuoksi se voi johtaa masennukseen. Monet kipupotilaat liikuttuvat, kun heidän menetyksensä otetaan todesta ja heidän kokemuksensa vahvistetaan. (Granström 2010, 35-37. Vad 2010, 163).
Ärtymys ja vihaisuus liittyvät myös usein kipuun. Ne voivat vaikuttaa kielteisesti lähiympäristöön ja ihmissuhteisiin, jopa hoitosuhteisiin. Toisaalta ärtymys ja aggressiivisuus altistavat myös kivun syntymiselle.[1] Kivun aiheuttama toimintakyvyn huononeminen ärsyttää ja suututtaa, mutta samalla nämä tunteet vaikuttavat kipukokemukseen negatiivisesti lisäämällä kivun tunnetta. (Granström 2010, 38).
Aggressiivisuus voidaan nähdä osana ihmisen oikeutettua vaativuutta, kun hän pienenä lapsena, etsii yhteyttä hoivaajaan saadakseen välttämättömät tarpeensa tyydytettyä. Psykiatri ja psykoanalyytikko Mahlerin mukaan lapsi tarvitsee aggressiivisuuttaan osana kasvua vähän alle yksivuotiaasta kolmivuotiaaksi. Se on ensimmäinen eriytymis- ja yksilöitymistapahtuma ja tämän vaiheen aikana lapsi saavuttaa ensimmäisen varsinaisen autonomian suhteessa hoivaavaan äitiin. Tähänkin saavutukseen lapsi tarvitsee aggressionsa. Kasvun alkuvaiheessa vauva pyrkii kohti objektia eli äitiä ja on täydellisesti riippuvainen hänestä. Ensimmäisen eriytymis- ja yksilöitymisvaiheen aikana lapsi kehittää toisenkin liikesuunnan eli pyrkii pois äidistä kohti ulkomaailmaa. Lapsessa säilyy edelleenkin pyrkimys kohti objektia, joten hänen mielessään syntyy ristiriitainen tilanne. Pyrkimys poispäin äidistä on terveen psyykkisen kasvun perussuuntaus. Lapsen kehitys täydellisen riippuvuuden tilasta kohti riippumattomuutta on alkanut. Tämän kasvuvaiheen aikana ruumiin hallinnan ja minätoimintojen kehitys antaa lapselle aivan toisenlaisia aseita itsenäisyystaistelussa, jota on mahdoton käydä ilman aggression antamaa voimaa. Samalla kun lapsi kokeilee kehittyvän ruumiinsa antamia mahdollisuuksia, hän alkaa oivaltaa pienuutensa suhteessa aikuisiin. Mikäli lapselta tässä kehitysvaiheessa riistetään mahdollisuudet käyttää aggressionsa oman kasvun palveluksessa, voimistuvat tälle kehitysvaiheelle tyypilliset sadomasokistiset käyttäytymis- ja mielikuvitusmallit, ja häneltä saattaa jäädä vihan ja rakkauden ambivalenssi ratkaisematta. (Granström 2010, 38. Amnell 1992, Aggressio ja ensimmäinen itsenäisyys).
Vaativa aggressiivisuus saattaa nousta esiin kipupotilaan asioidessa esimerkiksi sosiaaliturva- tai vakuutuspalveluiden tuottajien kanssa, mutta tilannekohtainen aggressiivisuus on eri asia kuin pitkäaikainen vihamielisyys tai kaunaisuus. Riskitekijöinä ovat kuitenkin tilanteen pitkittyminen ja negatiivisten päätösten saaminen. Ihminen joutuu tällöin jatkuvaan altavastaajan asemaan ja se lisää aggressiivisuutta mutta myös passiivisuutta suhteessa päätöksistä vastuussa oleviin tahoihin, joskus myös hoitotahoihin. Ihminen voi joutua noidankehään, josta ei pääse ulos. Tämä lisää huonovointisuutta sekä mahdollisesti myös kipua ja sen kokemista. On tärkeää, että kipupotilaalle ja hänen läheisilleen tarjotaan apua, ja potilaan kanssa asioiville työntekijöille mahdollisuutta työnohjaukseen ja tilanteiden purkuun, jotta kehä rikkoutuu ja ihminen saa tarvitsemansa avun. (Granström 2010, 39).
Miten jaksan kivun kanssa?
Pitkään jatkuva kipu muuttaa hermostomme reaktioita kivulle. Mutta se muuttaa myös monella muulla tasolla ihmisen elämää. Kipu vaikuttaa sosiaaliseen kanssakäymiseen, kun kipupotilas alkaa eristäytyä muista ja hänen elämänpiirinsä kapenee. Lääkärissäkäynnit lisääntyvät väistämättä ja elämä lääketieteellistyy. Vähentynyt toimintakyky johtaa työelämästä putoamiseen ja taloudellisiin huoliin. Kroonisen kipuoireyhtymän oireita ovat unettomuus ja yöllä herääminen, väsymys ja keskittymisvaikeudet, masennus/ matala mieliala, huono itseluottamus ja kelpaamattomuuden tunteet, ahdistuneisuus, huolestuneisuus ja mahdolliset paniikkikohtaukset, harrastusten ja liikunnan väheneminen, fyysisen kunnon huononeminen, turhautuneisuus, eristäytyminen, sukupuolielämän vaikeudet ja muuttunut ruokahalu. (Vainio 2002, 20-21. Vainio 2009, 40-41).
Kroonista kipua voidaan kuvata elämää tuhoavana katastrofina. Jatkuessaan vuosia, jopa vuosikymmeniä, se muuttaa ihmisen käsitystä omasta itsestään. Joskus ihmisestä voi jopa tuntua, että olisi oman itsensä ulkopuolella. Oman ruumiin ääriviivat tuntuvat katoavan, käsitys omasta ruumiillisuudesta ja tilasta muuttuvat. Kipu tuntuu täyttävän oman ruumiin sisältäpäin ja lopulta kipu täyttää koko maailman. Monelle tuottaa vaikeuksia puhua tunteistaan koskien kipua ja moni haluaisi takaisin vanhan itsensä. Kipupotilaat keksivät usein erilaisia strategioita selvitäkseen. Jotkut jopa salaavat kipunsa voidakseen olla mukana työelämässä ja yrittävät hoitaa kipuja lisäämällä lääkitystä. Monen kroonisen kipupotilaan kärsimys johtuu syvästä riittämättömyyden tunteesta, joka johtuu roolin ja voimavarojen ristiriidasta. Usein taakkaa lisää se, että krooninen kipu jää diagnostisten kategorioiden väliin. Kipupotilailla ei ole omaa kategoriaa ja se jättää heidät usein hoitojärjestelmässä nimettömiksi ja näkymättömiksi. Lisäksi kipupotilas ei aina pääse eteenpäin omassa prosessissaan, koska tilanteen epäselvyys ja toive paranemisesta estävät surun terveyden menetyksestä. (Vainio 2007, 25-30, 32-33. Vainio 2009, 42-43).
Kipuun ja sen kokemiseen vaikuttavat elämäntilanne ja ihmissuhteet, aiemmat kokemukset, erilaiset sosiaaliset ja taloudelliset seikat, oma kulttuuri ja sen arvot ja normit. Monet kipupotilaat kertovat, että elämän laatuun ja jaksamiseen vaikuttavat positiivisesti läheiset ihmiset ja hyvät, toimivat ihmissuhteet eli ympäristö, osallisuus itselle tärkeissä asioissa, kivun hallinta lääkkeillä tai lääkkeettömillä keinoilla, muut tukitoimet ja toimiva taloudellinen tilanne. Samoilla asioilla voi olla negatiivinen vaikutus, silloin kun ne eivät ole kunnossa ja ihminen kokee, ettei voi vaikuttaa mihinkään omassa tilanteessaan, vaan on kivun ja toisten armoilla. Aktiivisia kivunkäsittelykeinoja ovat lepo ja rentoutuminen, omaisen kanssa keskustelu, potilaan oma pyrkimys ja kyky ratkaista ongelmia, uskallus kohdata erilaisia tunteita ja kokemuksia, mielikuvaharjoittelu ja kivun hyväksyminen ja rauhallinen suhtautuminen siihen. (Kuutila & Yrjölä 2014, 7)
Väsymys ja unettomuus
Pitkäaikaiseen kipuun liittyvät usein väsymys ja unettomuus. Niiden suurimmat aiheuttajat ovat psyykkinen ja fyysinen stressi. Unettomuutta voidaan hoitaa toki unilääkkeillä, mutta osaa kipupotilaista ei voida auttaa edes lääkityksellä. Uni on parhaimmillaankin katkonaista, usein 2-3 tunnin pätkissä. Kipuun herätään eikä uni enää tule. Erityisesti hyvän asennon saaminen on vaikeaa. Unettomuus voi myös johtaa noidankehään: kipu pahentaa unettomuutta ja unettomuus kipua. Tilanteet ruokkivat toisiaan negatiivisesti. (Granström 2010, 39-40).
Syyllisyys
Koska ihmiselle on asetettu näkymättömäksi vaateeksi ja tehtäväksi olla terve ja hyvinvoiva, olla siellä missä tapahtuu, niin kipupotilas kokee pahimmillaan vain elämässä epäonnistumista. Epäonnistuminen johtaa syyllisyydentunteeseen. Kipupotilas kokee, ettei voi puhua vaivoistaan eikä tarvita apua, koska ympäristö näyttää uupuvan hänen vaateidensa vuoksi. Monet myös ajattelevat kivun olevan omaa syytään ja kokevat syyllisyyttä siitä. Lisäksi se, ettei kipupotilas voi aina osallistua aktiivisesti työelämään ja muuhun yhteiskunnalliseen rakentamiseen, voi johtaa lausumattomaan tai julkiseen syyllistämiseen ympäristön taholta. Syyllisyys taas aiheuttaa lisästressiä, joka puolestaan ruokkii kipukokemusta negatiivisella tavalla. (Granström 2010, 41).
Kipututkimus on todistanut, että kaikki ruumiillinen kipu on oikeaa kipua. Tapamme suhtautua kipuun on kuitenkin sidoksissa kivun alkuperään. Syöpäkivun todellista laatua ei epäillä, mutta krooninen kipu usein paikallistetaan psykologiseksi kivuksi tavalla, mikä siirtää todistusvelvoitteen kipupotilaalle. Lääketieteellinen tieto kivusta ja potilaan kokemus ovat peräisin eri lähteistä eivätkä ne valitettavasti aina kohtaa matkan varrella. Kivun näkymättömyys ja epäily valehtelusta ovat läsnä kipupotilaan todellisuudessa. Ihminen voi leimautua valittajaksi ja sosiaalisten etuuksien väärinkäyttäjäksi. Tällöin syyllisyydestä tulee osa kipukokemusta. Koettu kipu lisääntyy, kun päälle tulee sosiaalinen kipu, joka tulee näkyväksi yhteiskuntamme arvoissa: totuus ja luottamus, autonomisuus, itsellisyys ja pärjääminen. Myös kipupoliklinikoilla voidaan syyllistää potilasta, sillä puheeseen tulee liian helposti taustavire, kun kivun (fyysistä) syytä ei löydetä eikä kivunlievitystä voida tarjota. Jos kivun selittävä diagnoosi löytyy, tilanne selkiytyy ja potilas vapautuu syyllisyydestä. Kipuun suhtaudutaan eri tavalla ja sille voi myös löytyä hoito. (Vainio 2007, 31-34, 50-51).
Taantuminen
Kipupotilas tarvitsee apua monissa tavallisissa ja aikuisten helposti hoidettavissa tehtävissä. Kivun aiheuttamat rajoitukset toimintakyvyssä ja taantuminen johtavat roolin muutokseen ja itsetunnon horjumiseen. Muutoksiin ja taantumiseen voi olla potilaan ja hänen läheistensä vaikea suhtautua. Varsinkin kun mielialat vaihtelevat ja epäonnistumiset suututtavat. Jos taantuminen tiedostetaan, se voi helpottaa tilannetta kaikille, sillä sen katsotaan silloin olevan kivun sivutuote. Taantuminen voi kuitenkin edetä myös toimiin, mihin kipu ei sinällään vaikuta, ja se voi myös jäädä päälle, jolloin se vaikeuttaa paranemista ja kuntoutusta. (Granström 2010, 41-42).
Stressi
Monet kipupotilaat joutuvat laskemaan voimavaransa
päivittäin. Henkinen ja fyysinen rasitus on laskettava ja tekeminen ja oleminen
mahdollistuvat niiden mukaan. Ranskalaisessa tutkimuksessa on verrattu
migreenipotilaita ja kontrolliryhmää keskenään. Keskeiseksi tekijäksi
tutkimuksessa nousi stressi migreenikohtausten synnyssä ja toistuvuudessa. Yhdysvaltalaisessa
tutkimuksessa selvitettiin työstressin vaikutuksia kiputasoon. Tutkimuksessa
ilmeni, että vaikka kivun lähtötaso ja sairauden diagnoosin vaikutukset oli
suljettu pois, niin työstressin korkeimmaksi arvioineilla potilailla oli 6
kuukauden kuluttua myös korkein kiputaso. Erityisesti keski-ikäiset, jotka
tekevät paljon töitä, ovat kiireisiä, eivätkä pidä lomia kuuluvat joukkoon,
joita yhdistää kivun ja stressin yhdistelmä. Ihmiset, jotka elävät pitkään
stressaavassa elämäntilanteessa, saattavat tottua kehon omaan kehonlievitykseen
niin, ettei se enää riitä ja kivun kokemus kasvaa. Toisaalta stressissä tätä
lievitystä edistäviä endorfiineja tarvitaan enemmän mielialan ylläpitämiseen ja
kivun hallintaan, ja varastot tyhjenevät nopeammin. Stressi siis ylläpitää
tätäkin kierrettä. Stressinhallintamenetelmiä ei voida liikaa korostaa kivun
hoidossa. Meditaatio ja erilaiset rentoutumistekniikat auttavat myös
kipupotilasta jaksamaan paremmin. Elimistö kestää ajoittaisia
stressireaktioita, mutta pitkittynyt stressi ja sen aiheuttama kortisolin
eritys heikentää kognitiivista toimintakykyä, kilpirauhasen toimintaa ja
immuunivastetta. Visualisointi, kuvaterapia, jooga, liikunta ja syvähengitys
ovat hyviä menetelmiä stressin vähentämisen. (Granström 2010, 43-45. Vad 2010,
159).
Ihmisen tarina: Sairaus täynnä merkityksiä
Kaikkiin sairauksiin sisältyy merkityksiä, koska niihin liittyy vaikutuksia ja seuraamuksia tunnetasolla. Jokaisella ihmisellä on oma tarinansa kerrottavanaan. Jos on aikaa kuunnella ja halua kuulla ihmisen tarina, voivat myös syyt kivun ja sairauden takana avautua. Haasteena tai jopa esteenä ihmisen näkemiselle kokonaisuutena on oma länsimainen tapamme ajatella ja pilkkoa ihminen osiin, ja näin erottaa hänet elämän tarinastaan tekemällä hänestä potilas, jolla on tietty sairaus. (Broom 2007, 37).
Lääkäri, psykoterapeutti Brian Broom esittää kirjassaan Sairaus täynnä merkityksiä lähtökohdakseen potilaan tarinan, josta nousee esiin erilaisia malleja, joita seuraamalla lääkäri tai terapeutti voi päästä sairauden ja kivun taakse, niiden alkulähteille. Hänen mukaansa lääkärillä saattaa myös olla ennakkokäsitys potilaan tilanteesta, joka voi viedä eteenpäin syiden selvittelyssä. Esimerkiksi keskusteluissa nivelreumapotilaiden kanssa Broom oli huomannut riippuvuuteen ja itsenäistymiseen liittyviä ratkaisemattomia ristiriitoja, ja hän epäilee että sairauden puhkeamisessa heijastuu tämän dynamiikan tärkeä asema. (Broom 2007, 19-23).
Voimmeko kuitenkaan olettaa, että kaikkien fysiologisten sairauksien taustalla vaikuttavat emotionaaliset ja psyykkiset, jopa hengelliset tekijät? Broomin vastaus on, että oma subjektiivinen tarinamme tunkeutuu myös sairauksiimme. Hänen mukaansa ihminen on ehyt ja holistinen kokonaisuus eikä sairautta voi erottaa tästä kokonaisuudesta. Työssään lääkärinä ja psykoterapeuttina hänellä on mahdollisuus nähdä mielen ja kehon yhteys, ja hän puhuukin merkityssairauksista. Fyysisesti sairailla ihmisillä on jokaisella tarina, joka sopii yhteen heidän sairautensa kanssa. Tämä ei kuitenkaan koske pelkästään psykosomaattisia sairauksia vaan myös niitä, joissa ei osata huomioida mieleen liittyviä tekijöitä. Kokonaisvaltainen näkemys ihmisestä ja potilaasta sallii sen, että persoonamme sekä objektiiviset, että subjektiiviset puolet ovat läsnä samaan aikaan ja samassa paikassa. Ihminen ei olekaan jakautunut, vaan kokonainen. (Broom 2007, 23-24, 29).
Merkityssairaudet haastavat meitä pohtimaan myös käsitteellisten luokkien välisiä suhteita. Mieli, keho, merkitys, kokemus ja kieli ovat yhteenkuuluvia, vastavuoroisia ja toisiaan tukevia. Niitä voidaan tarkastella myös erikseen, mutta vain yhdessä ne muodostavat ihmisen tarinan. Merkityssairaudet myös näyttävät sairauden fyysisen ja kokemuksellisen ulottuvuuden yhteenkuuluvuuden. Jokaisella ihmisellä on oma rakennemallinsa, johon tuodaan materiaa sekä sisältä että ulkoa päin. Osa materiasta horjuttaa rakennemalleja, niin että lopulta ihminen voi luhistua ja sairastua. Rakennemalli voidaan myös tervehdyttää korjaamalla vauriot. (Broom 2007, 31-35).
Sairaus, jonka taustalla on merkityksiä aiheuttaa ihmisissä erilaisia reaktioita. Yleensä ihmiset suhtautuvat sairauteen kuitenkin melko ennalta arvattavasti. Länsimainen kulttuurimme vaikuttaa myös tapaamme reagoida sairauteen. Monet lääkärit suhtautuvat sairauteen fysikaalisena ilmiönä. He katsovat sairauksien olevan biologista alkuperää, ja että lääketieteessä tulee keskittyä ihmiskehoon ja sen hoitamiseen. Näin kuitenkin unohtuu ihmisen sielu, hänen perheensä ja sosiaalinen yhteisönsä. Ihminen on subjektiivinen ja se vaikuttaa myös hoitotuloksiin. Terveydenhuollon kannalta yhtä tärkeää kuin kehollisuus on potilaan ihmissuhteet ja hoitosuhteet. Myös se on olennaista, miten ihminen kokee merkityksen. Haluaako hän ottaa sen todesta ja nähdä sen, vai kieltää sen. Potilas itse saattaa nähdä syy-yhteyden ja merkityksen, mutta ei uskalla puhua siitä hoitavalle lääkärille, koska ei tiedä, miten lääkäri suhtautuu kuulemaansa ja sen jälkeen potilaaseen. Moni potilas pelkää leimautuvansa psyykkisesti sairaaksi, jonka jälkeen ei enää saakaan samaa hoitoa kuin saisi, jos olisi kyse fyysisestä sairaudesta. Miksi psyykkisiin sairauksiin liittyy niin paljon häpeää? Miksi lääketieteessä on stigmatisoitu psyyken ja sielun sairaudet/ häiriöt/ kivut, niin että sekä potilas että lääkäri pelkäävät ottaa asian puheeksi? Miksi se tarkoittaa automaattisesti ihmisen huonoutta, jos mielen väsymisen vuoksi myös ruumis sairastuu? Milloin ihminen lakkasi olemasta kokonaisuus lääketieteessä vai onko se ollut niin aina? Olemme kuitenkin antaneet lääketieteellisen näkökulman nousta hallitsevaksi kaikkialla länsimaailmassa. Fysikaalisuus ja tieteellisyys ovat tätä päivää, ja lääkärit ovat sairauden teknologeja (Broom 2007, 37-42).
Jos oletamme, että sairauden merkitykset syntyvät mielen alueella, niin miten saamme ne purettua? Broom vastaa tähän, että kuuntelemalla potilasta. Kuuntelemalla potilaan tarinaa, siihen liittyvää tietoa, käytettyä kieltä ja fyysisiä oireita voi saada selville sairauden merkityksen. Usein fyysiset oireet ja käytetyt sanat sopivat yhteen. Kun haluaa nähdä potilaan mahdollisimman tarkasti, kannattaa Broomin mukaan keskittyä ihmissuhteisiin. Hän on myös tehnyt alustavan luokittelun ja sen kolme pääkategoriaa ovat: 1.) Fyysiset häiriöt, joihin liittyy ilmeistä metaforista tai symbolista merkitystä eli somaattinen metafora, 2.) Fyysinen häiriö ja siihen selvästi liittyvä merkitys, joka ei kuitenkaan ole metaforinen eikä symbolinen, 3.) Fyysinen häiriö, jonka puhkeaminen ilmeisesti liittyy merkittäviin emotionaalisiin tekijöihin tai elämäntapahtumiin.
Näiden kategorioiden avulla Broom arvioi uudet potilaansa. Broom painottaa, että eksakti tiede edellyttää sen huomioon ottamista, että merkitysten, kielen, olosuhteiden ja fyysisen sairauden yhdenmukaisuus voi olla sattumaa, mutta omassa työssään hän haluaa nähdä yhteyden ihmisen tarinan ja sairauden välillä. (Broom 2007, 113-125).
Kivun merkitys
Lääketieteen tohtori ja anestesiologian erikoislääkäri, Anneli Vainio pohtii, miksi kivunhoidon tulokset ovat niin erilaiset syöpäpotilailla kuin kroonisilla kipupotilailla. Syöpäkipu saadaan useimmiten hallintaan, mutta kroonista kipua ei. Syöpäkipua Vainio kuvaa valikoimattomana kipuna, kivut eivät liity potilaan elämänhistoriaan, psyykkiseen rakenteeseen tai sosiaaliseen tilanteeseen, vaan kivut tulevat ennemmin tai myöhemmin kaikille syöpäpotilaille. Krooninen kipu taas kehittyy vain muutamille potilaille vamman, sairauden tai leikkauksen jälkeen. Vain osa potilaista jää kipu kierteeseen, mutta emme tiedä, miksi. Elämäntilanne syöpäkivussa ja kroonisessa kivussa on erilainen. Syöpään sairastuminen aiheuttaa usein eksistentiaalisen kriisin, ihminen joutuu järjestämään sisäisen elämänsä uudelleen, sillä diagnoosi pudottaa ja pysäyttää, mikään ei ole kuin ennen. Taistelu toivon ja epätoivon välillä pitää ihmisen elävänä, moni syöpäpotilas oppii elämään rohkeammin. Ihminen työstää vakavaa sairauttaan useilla eri tasoilla, ja sairaus heijastuu ihmissuhteisiin ja ympäristöön. Eheytyminen ei aina kuitenkaan ole mahdollista, sillä aikaa voi olla liian vähän, tehtävää liian paljon tai ihminen itse on liian eksyksissä itseltään. Ihmisen mieltä painavat mieltä selvittämättömät asiat ja ne aiheuttavat kipua ja tuskaisuutta, mitä ei lääkkeillä onnistuta aina hallitsemaan. Syöpäpotilaat, joilla asiat ovat kesken, muistuttavat tilanteessaan Vainion mukaan kroonista kipupotilasta. (Vainio 2007, 45-48).
Kirurgi ja ortopedi, Antti Heikkilä ottaa esiin kivun tarkoituksen ihmisen elämässä siitä näkökulmasta, että kipu ja kärsimys voivat olla elämäntapa, josta on vaikea luopua. Kivussa ja ahdistuksessa on turvallista elää ja ne antavat mahdollisuuden vastuun välttämiseen. Kärsimyksestä on voinut tulla myös tapa hallita ympäristöä. Jotta ihminen voi kasvaa ulos kärsimyksestä, tarvitaan aikaa ja usein ulkopuolista apua, esimerkiksi terapiaa. Paraneminen merkitsee vastuunottoa ja kykyä muutokseen, kykyä hyväksyä paha ja vajavaisuus omassa itsessämme. Oman lisänsä kipukokemukseen saattaa myös tuoda kristillinen perinne. Kärsimys on joskus saanut äärimmäisiä muotoja, kun ihmiset ovat Jumalan armoa etsiessään kiduttaneet itseään. Keinotekoinen ja itseaiheutettu kärsimys ei kuitenkaan ole osa uskonnollisia tekstejä tai hengellistä perinnettämme, eikä kärsimyksessä sinänsä ole mitään pyhää tai ylevää eikä se tuo kenellekään ihmiselle kirkastettua kruunua. (Heikkilä 2000, 96-98).
Deb Shapiro on opettanut keho-mieli- terapiaa ja kirjoittanut aiheesta useita kirjoja. Hän kehottaa ihmistä kuuntelemaan kehoaan ja olemaan kärsivällinen. Keho puhuu omalla ajallaan ja jokainen oivallus voi viedä meidät lähemmäs ongelmaa, mutta samalla oireemme saattavat vaihdella. Kipu saattaakin siirtyä eri kohtaan. Kehomme muuttuu. Kun tulemme tietoisiksi itsestämme, ja vapaudumme kielletyistä ajatuksista ja tunteista, huomiotta jääneistä asioista, joita olemme tukahduttaneet, kehomme ei välttämättä kulje samaa tahtia mielemme kanssa. Kehomme muuttuu hitaammin ja muistaa kauemmin. Kehon kuuntelu ja kehosta tietoiseksi tuleminen auttaa meitä myös huomaamaan, millaista apua me tarvitsemme, esimerkiksi psykoterapiaa, syväkudoshierontaa, leikkausta tai lääkehoitoa. Jokainen oire on kehomme tapa kommunikoida. Kun kiinnitämme huomion yhteen tulleisiin oireisiin ja olosuhteisiin, voimme kuulla mitä kehomme sanoo. Jos ymmärrät, mitä asiaa oire edustaa, voit löytää alkuperäisen syyn. Sairaus antaa meille tilaisuuden tarkastella omaa käyttäytymistä ja elämänkuvioita, todellisia tunteitamme ja mitä niillä haluamme tehdä. Oireiden merkityksen ymmärtäminen on vasta alku. Sen jälkeen on sitouduttava vanhasta vapautumiseen ja uuden avaamiseen. Ihmisen täytyy todella haluta tervehtyä, eheytyä. Keho yrittää eheytyä, parantua, mutta se kohtaa esteen meissä, jos kaiken taustalla pidämme kiinni sairautemme motiiveista. Sitoutuminen omaan parantumiseen voi antaa meille tarvittavan rohkeuden muuttua. (Shapiro 2009, 90-96).
Yhden kipupotilaan tarina
Carina (s. 1975) on arkkitehti, joka rakastaa piirtämistä. Carinalla on todettu selkärangan kolmen alimman nikaman väleissä rappeumat. Lisäksi hänellä on oikeassa jalassa hermovaurio, jonka syytä ei tunneta. Oikean käden hallinta on vaikeaa ja hienomotoriikka on huonontunut. Carinalla on vaikeuksia hahmottaa omaa kehoaan. Oikea puoli kehosta on edelleen kadoksissa, se hävisi pikkuhiljaa jalan hermovaurion pahentuessa. Hänet luetaan sairaanhoidossa CRPS-potilaaksi eli hänellä on kipuoireyhtymä. Ilman hermostostimulaattoria[7] hän olisi vuodepotilas. Carina kuvaa kipujaan seuraavasti: ”Kivun kanssa olen aina yksin. Se on kuin käsi olisi kynttilän päällä tai avohaava, johon pistetään nuppineulalla. En ole edes tässä maailmassa, en pysty puhumaan, uikutan vaan. Kipua ei voi hallita. Kovassa kivussa tajunta häilyy. Ensin oksettaa, sitten ei näe kunnolla ja kaikki on sumuista.” Tällä hetkellä Carinan kipu on 7 (0-10- asteikolla). Kovempia lääkkeitä Carina haluaa ottaa vain sairaalassa, niinpä hän yrittää selviytyä kotona aina mahdollisimman pitkään. Aina se ei onnistu ja silloin hänet haetaan ambulanssilla kotoa. Carina kokee, että hänen kipujensa olemassaoloa ei ole epäilty, joskus joku yksittäinen hoitohenkilö on saattanut epäillä, että hän liioittelee.
Carina kertoo, että hänen selkänsä on ollut kankea jo lapsuudessa, eteenpäin kumartuminen on tuntunut inhottavalta. Lisäksi alaselässä on ollut nähtävissä skolioosia ja lavat ovat eri kohdilla. Jostain syystä selän virheasentoja ei ole kuitenkaan lapsuudessa tai nuoruudessa korjattu. Carina on aina ollut pitempi muita ja kokenut itsensä kömpelöksi ja isoksi. Koululiikunnasta hän ei ole koskaan nauttinut. Jumppaa hän on kuitenkin harrastanut alle kouluikäisestä. Carina kokee, että ihmissuhteet ja sosiaaliset tilanteet ovat olleet hänelle haastavia. Hän epäilee tämän johtuneen ADHD:sta, diagnoosin hän on saanut vasta äskettäin. Parikymppisenä Carina tapasi ensimmäisen puolisonsa Pentin. Carina koki, että Pentti hyväksyi hänet täysin ja molemmat saivat olla omanlaisiaan.
Ensimmäisen kerran Carinan selkä on röntgenkuvattu kipujen vuoksi v. 2000 YTHS Oulussa. Kuvissa näkyi jotain, mutta kivulle ei löytynyt selvää syytä. Carina sai särkylääkkeet, joiden avulla hän selvisi pahimmista kivuista. Koska lääketieteellistä syytä kivulle ei ollut, Carina opetteli unohtamaan kivut ja hallitsemaan kipua. Lopulta hänestä tuli niin hyvä kontrolloimaan kipuaan, että hän ei enää osannut kuunnella sitä ja esimerkiksi levätä. Kivuista huolimatta Carina on selvinnyt kahdesta raskausajasta ja synnytyksestä. Ensimmäisen raskauden jälkeen v. 2004, kivusta tuli invalidisoiva. Carina kantoi lasta paljon, kivuista huolimatta hän nosti lapsen syliin aina lapsen tarpeen mukaan. Avuksi kipuihin tulivat vyöhyketerapia, lymfahieronta ja jäsenkorjaus.
V. 2007 Carina erosi Pentistä 11 yhteisen vuoden jälkeen. Syvä ystävyys puolisoon ei riittänyt, sillä Carina koki kotielämän raskaana anopin jatkuvan arvostelun ja puolison osallistumattomuuden vuoksi. Vastuu kotitöistä, lapsesta ja koirasta jäi työn lisäksi täysin Carinalle ja keskusteluista huolimatta puolisot eivät kyenneet ratkaisemaan tilannetta. Carina kuvasi aikaa ennen eroa seuraavasti: ”En saanut hengitettyä, elämä oli kaaosta.” Lopulta Carina muutti lapsen kanssa kaupunkiin lähemmäs työpaikkaa. Vaikka ero ei ollut helppo ex-puolisot ovat säilyttäneet hyvät välit toisiinsa ja molemmilla on säilynyt mahdollisuus vanhemmuuteen. Puoli vuotta eron jälkeen Carina tapasi nykyisen puolisonsa Heikin. Kesällä 2008 he menivät kihloihin ja muuttivat yhteen. Naimisiin Carina ja Heikki menivät elokuussa 2009 ja yhteinen lapsi syntyi vuoden päästä. Selän ja erityisesti lantioseudun kivut kovenivat raskauden aikana. Carinan kipuja pidettiin liitoskipuina, mutta ne jatkuivat synnytyksen jälkeen.
Carina on ollut raskauksien jälkeen aktiivinen omien kipujensa hoidossa. Niistä oppineena hän on kerännyt tietoa, harjoitellut reagoimaan kipuun ja hallitsemaan hengitystään sekä käynyt 2 kuntouttavaa lähijaksoa. Hän on myös opetellut keskivartalon lihasten hallintaa, asennon muokkausta ja ryhtinsä parantamista. V. 2013 Carina sai ensin uuden mittatilaustyönä valmistetun työtuolin ja melko pian myös sähköllä nostettavan pöydän. Nämä eivät kuitenkaan ratkaisseet kipuongelmia ja hän oli töistä poissa jatkuvia 2-viikkoisia jaksoja selän takia. Yhteensä hän oli poissa pari kuukautta.
Iso osa kipuongelmaa on se, että Carina on aina ollut työssään viihtyvä, ja selälle sopimattomat työasennot ovat pahentaneet selkärangan rappeutumia. Hän on aina ollut myös aktiivinen työelämän ulkopuolella, hän innostuu helposti ja hänen on ollut vaikea sanoa ei. Keväällä 2015 Carina lähti myös ehdolle vaaleihin. Kivut tuntuivat ja tiettyjä asentoja ja liikkeitä piti välttää, mutta Carina ajatteli tilanteen olevan hallinnassa, koska kipu ei ollut vielä invalidisoiva. Hän ei mennyt vaaleissa läpi ja jatkoi työssään arkkitehtinä. Syksyllä 2015 hänet kuitenkin kuljetettiin ambulanssilla sairaalaan kipujen vuoksi ja hänestä tuli sänkypotilas. Hän ei ole voinut palata työelämään, vaikka sitä on yritetty. Työasentoja ei saada sopiviksi ja jaksaminen ei tällä hetkellä riitä. Sänkypotilas Carina ei kuitenkaan täysin enää ole.
Pohdimme Carinan kanssa, olisiko hänen elämässään nähtävillä elämän vaiheiden ja valintojen yhteys kipuun. Emme sivuuttaneet sitä, että selkärangan heikkous on ollut olemassa lapsuudesta lähtien. Carina itse kokee, että hänen olisi pitänyt kuunnella kipuaan, mutta kun sille ei alussa löytynyt syytä, hän koki, että kipua tulee kontrolloida ja elämän jatkua niin kuin ennenkin. Huomasimme tämän tarpeen hallita elämää, pystyä itse tekemään ja olemaan aktiivinen. Carina myöntää olevansa perfektionisti, jonka on vaikea pyytää apua. Jos hän ei itse pysty jotain tekemään, hän ei myöskään vaadi sitä muilta. Hän ei pyydä ketään passaamaan itseään. Hän kuitenkin ymmärtää, että hänellä on oikeus pyytää ja saada apua. Kipujen myötä hän on opetellut hyväksymään sen, että kaikkea ei pysty enää tekemään. Carinalla käy avustaja kotona. Carina kertoo, että avun saaminen on ollut helppoa, kun sitä on vihdoin pyytänyt. Välillä Carina on pettynyt itseensä: ”Yritän aloittaa, mutten voikaan lopettaa. Unohdan, että en jaksa kivun vuoksi. Kuitenkin pystyn jo sanomaan, että en voi tehdä niin paljon kuin haluaisin. Mietin, miksi en aiemmin kuunnellut kipua? Jos kipua ei olisi, elämäni olisi aktiivisempaa kaikin osin.”
Carina on asettanut tavoitteeksi työn aloittamisen syyskuussa 2019. Kun tavoite asetettiin, se tuntui kaukaiselta ja jopa mahdolliselta. Hän kävi fysioterapiassa ja allasterapiassa. Nyt hän ei enää tiedä, onko tavoite mahdollinen, sillä hän voisi tehdä työtään vain 15 min kerrallaan eikä työn tuominen kotiin ole mahdollista. Carina ei käy yksilöterapiassa, mutta hän on joskus jutellut sairaalalla psykiatrisen sairaanhoitajan kanssa, ja joskus me tapaamme ja juttelemme, vietämme myös ehtoollista yhdessä. Pariterapiassa Carina käy Heikin kanssa säännöllisesti. Parisuhde ja perhe ovat Carinalle kaikki kaikessa. Carina miettii, että hänen äitisi pettyisi, jos Carina ei enää voisi palata työelämään. Äidin kanssa on ollut vaikea löytää aikuista suhdetta. Äiti ihmettelee, että Carina nukkuu ja lepää paljon, että hän on niin väsynyt. Tosin iän myötä äiti on myös joutunut huomaamaan oman kehonsa heikentyvän. Äitikään ei jaksa samalla tavalla kuin aiemmin. Siivoaminen on ollut äidille kunnia asia. Carina totesikin, että monille ihmisille se siivous, mitä lapsuuden kodissa viikkosiivoukseksi kutsuttiin, on juhlapyhäsiivous. Hänen isänsä suhtautuu kipuihin eri tavalla. Isä on itkenyt tyttärensä kipuja, ja ollut myös hyvin huolissaan. Carina kertoo, että isä ymmärtäisi, jos hän ei enää palaisi työelämään. Carinan vanhemmat ovat eronneet 1995.
Pohdimme yhdessä tulevaisuutta. Carina ajattelee, että elämä jatkuu näissä kivuissa. Hän toivoo, että kipu vähenee, ja että hän voi palata työhön. Nyt hän elää hetkessä, elää tätä päivää. Tänään on näin ja huomisesta ei voi tietää. Carina miettii, että kipuun auttaa vielä lepo, selällä makaaminen, kylmä eri muodoissaan, uutta oli kylmävesialtaan tuoma kivuton tila, lisäksi infrapunasauna helpottaa oloa. Hän on oppinut ennakoimaan ja maksimoimaan voimat, se auttaa jaksamaan sen, mitä pitää jaksaa. Jaksamista ylläpitävät myös lapset, puoliso, perhe, ystävät, koti ja eläimet, usko, ”uskon, että kaikki järjestyy, minulla on paljon hyvää, olen kiitollinen”.
Ymmärrän, että meidän pitää tavata vielä useamman kerran,
jotta voimme selvittää, onko Carinan kipusairaus merkityssairaus, ja onko kivun
alkamisen ajankohta merkittävä. Mitä kipu viestii juuri Carinalle? Ensimmäinen
merkittävä kipu osuu elämän vaiheeseen, missä Carina on muuttanut opiskelemaan
toiselle paikkakunnalle. Mietin, että Carinan itseltään vaativa luonne on vaikuttanut
kivun pahenemiseen jo opiskeluaikana. Ehkä hän on istunut pitkään ja tehnyt
koulutehtäviä ja lukenut ahkerasti. Carina ei suostunut tai ollut valmis
hidastamaan vielä v. 2000, vaikka röntgenkuvissa näkyi jotain. Hän olisi
tarvinnut tukea hoitohenkilökunnalta ja ympäristöltään, että olisi oppinut hoitamaan
itseään ja kuuntelemaan kipuaan. Nyt kipu sivuutettiin lääkkeillä ja Carinan
luonne edesauttoi kivun kontrolloinnissa. Tämä ei kuitenkaan tarkoita, että
kipu olisi kadonnut tai parantunut, Carina vain oppi sietämään sitä. Carinan
tarina on aika tyypillinen kipupotilaan tarina siinä, että kivun syyhyn ei
kiinnitetty huomiota ennen kuin siitä tuli invalidisoiva ja hän menetti
työkykynsä. Carina on kuitenkin saanut tukea perheeltään ja
hoitohenkilökunnalta kipusairauden edetessä, ja hän on hyväksynyt kivun osana
elämäänsä. Nämä tekijät ylläpitävät mielenterveyttä ja auttavat jaksamaan.
Miten kipua voidaan hoitaa – oikeus hyvään hoitoon, hoitosuhteeseen ja moniammatilliseen yhteistyöhön
Monet pitkäaikaiset kivut voidaan lääketieteessä selittää. On kuitenkin olemassa selittämätöntä kipua, joka aiheuttaa vielä enemmän kärsimystä kuin selitettävissä oleva kipu. Kivusta kärsivän ihmisen kannalta katsottuna tällainen selittämätön kipu tuntuu epäoikeudenmukaiselta ja johtaa usein syiden ja syyllisten etsintään. Kipuun liittyviä fyysisiä ja psyykkisiä ilmiöitä pyritään ymmärtämään tutkimusten avulla. On suuri tarve löytää hoitokeinoja lievittämään kivun haittoja ja kärsimystä. Paljon on vielä sellaista, mitä ei ymmärretä. Jotkut tutkijat ovat todenneet, että kipuaistimus tuskin on yhden mekanismin varassa, vaan että se on varmistettu rinnakkaisilla prosesseilla. On siis vaikea löytää yhtä lääkettä tai hoitoa, joka vaikuttaisi koko kipuprosessiin ilman vaikutusta muihin toimintoihin. Tutkimustuloksista ei myöskään aina selviä kivun yksilölle tuottama vaiva ja kärsimys, sillä yksittäisten ihmisten väliset erot kipukokemuksissa ovat isot. Näistä eroista kuitenkin tiedetään vasta vähän. Tutkimukset auttavat hoitosuositusten laatimisessa. Hoitosuositus ei kuitenkaan sisällä ammatti-ihmisten vuosien työkokemuksesta saatua tietoa. Kaikkea ei voida kuitenkaan tutkia tai edes tutkimalla ymmärtää, ja paljon jää
tarvetta ja tilaa kipupotilaan ja hoitohenkilökunnan omakohtaiselle perehtymiselle. Huomioon pitää myös ottaa ihmisen yksilöllinen tilanne ja sisäinen maailma. Yhdessä kipupotilas ja häntä hoitavat voivat löytää sopivan hoidon myös hoitosuositusten ulkopuolelta. Kipua voidaan hoitaa lääkkeillä tai lääkkeettömästi. Lääkkeettömiä hoitomuotoja ovat fysikaaliset ja psykologiset hoidot.[1] (Granström 2010, 11-16).
Kivun hoidossa käytettäviä lääkkeitä on eritelty kivun voimakkuuden mukaan seuraavasti:
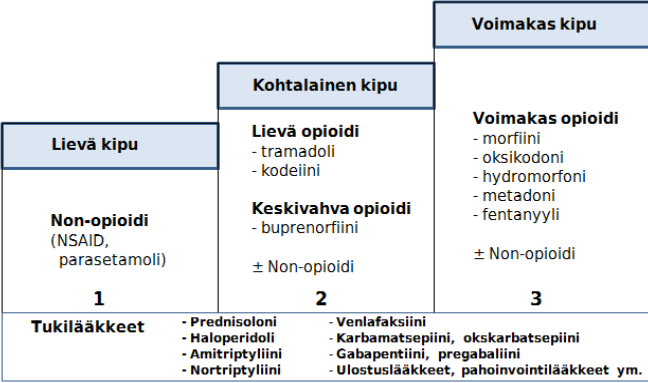
(Kuutila & Yrjölä 2014, 20).
Kivun hoidossa tulee arvioida kipupotilaan psykososiaalinen tila, potilaan mieliala, henkiset selviytymistaidot, perheen tuki, mahdolliset ahdistuksen, masennuksen tai unihäiriöiden oireet sekä potilaan odotukset kivunhoidolta. (Kuutila & Yrjölä 2014, 7).
Vaikeissa kroonisissa kivuissa parhaat tulokset saavutetaan nimenomaan monialaisella ja moniammatillisella yhteistyöllä. Sielunhoitaja voi toimia osana moniammatillista yhteistyötä myös kipupotilaiden kohdalla. Voimme tarjota kuuntelevat korvat, olla vertainen keskustelukumppani, voimme myös ottaa vastaan kivun nostattamia negatiivisia tunteita (ärtymys, kiukku, viha) eikä kipupotilaan tarvitse pelätä reaktiotamme tai hyljätyksi tulemista. Vaitiolovelvollisuutemme suojaa potilasta, omaisia sekä henkilökuntaa. Sielunhoitaja saa olla se taho, joka kohtaa potilaan, omaiset ja henkilökunnan ihmisenä – koputtaa oveen, esittäytyy, kutsuu jokaista nimellä ja kohtelee vertaisena, ihmisenä. Sielunhoitaja lähestyy hyväntahtoisesti ilman hoitotoimenpiteitä tai kirjaamista. Sielunhoitaja voi myös piipahtaa toivottamassa ”siunausta ja jaksamista päivään”, muistuttaa Jumalan läsnäolosta ja siitä, että seurakunta ja esirukoukset kantavat myös huonoina päivinä. Me saamme toivoa parasta, myös epätoivon ja kivun hetkellä. Sama koskee myös kipupotilaan läheisiä ja henkilökuntaa, sielunhoitaja ei arvota tai muista pahalla silloinkaan, kun asia on nostattanut esiin negatiivisia tunteita ja vihaista puhetta tai vihantunnetta. Sielunhoitaja voi kuunnella potilasta ja omaisia yksilökeskusteluissa tai ryhmäkeskusteluissa. Joskus molemminpuolinen kuuleminen syntyy siitä, että sairaalan ulkopuolinen ihminen istuu mukana keskustelussa ja on valmis kuulemaan kaikkia osapuolia arvottamatta tai arvioimatta. Tulla kuulluksi ja nähdyksi, jollain tasolla myös ymmärretyksi voi auttaa potilasta, omaisia ja henkilökuntaa pääsemään eteenpäin konfliktialttiissa tilanteissa.
Koska kipupotilaan hoidon laatu ei riipu sairaalasielunhoitajasta, hän ei ole meihin samanlaisessa alisteisessa asemassa kuin hoitohenkilökuntaan.[2] Potilas voi siis huoletta puhua myös epäkohdista ja siitä, minkä hän kokee hoidossaan vaikeana. Sama koskee potilaan läheisiä, jos heillä on huomioita hoidon laadusta, mutta eivät uskalla ottaa asiaa puheeksi hoitavan henkilökunnan kanssa. Sielunhoitaja voi rohkaista potilasta ja omaisia keskustelemaan asiasta hoitavan henkilökunnan kanssa tai pohtia sitä mahdollisuutta, tarvitaanko asiassa sosiaalityöntekijän tai mahdollisesti potilasasiamiehen osaamista. Myös hoitovirheen mahdollisuudet voi potilas käydä läpi sielunhoitajan kanssa, koska me emme ota niihin kantaa, vaan kuuntelemme potilaan tarinaa. Jos potilaalla on paljon epäselvyyttä omasta tilanteestaan ja hoidostaan, mutta hän ei pysty yksin tai omaistensa kanssa keskustella henkilökunnan kanssa, voimme olla läsnä keskustelussa, vaikka emme otakaan kantaa asiassa. Joskus jo se, että on saanut rauhassa käydä asiansa läpi toisen kanssa, antaa rohkeutta ottaa asia puheeksi heidän kanssaan, joita asia koskee, esimerkiksi hoitavan henkilökunnan päätökset tai toiminta, omaisten läsnäolo tai osallistuminen hoitoon, tai kipupotilaan ajatusten ja tuntemusten esiin tuominen.
Kun kivulle ei ole tehtävissä mitään, vaan se jatkuu, voimme aina tarjota hyväksyvän katseen, kosketuksen (esimerkiksi olkapää) ja kädestä pitämistä. Voimme olla läsnä potilaan kivussa. Lisäksi äänellä ja kasvojen ilmeellä voimme rauhoittaa potilasta ja edistää kommunikaatiohalukkuutta.
Henkilökunnalle ja omaisille voimme tarjota keskusteluapua; tukea erityisesti kipupotilaan vaikeiden tunteiden kohtaamisessa. Lisäksi henkilökunnalle voimme olla tukena myös työnohjaajina. Henkilökunnan tukeminen työssään on tärkeä sielunhoidollinen tehtävä. Sielunhoitaja saa muistuttaa heitä siitä, että he ovat ihmisiä, ja että potilas on ihminen. Tämä on äärimmäisen tärkeää silloin, kun potilas on turhautunut omaan tilanteeseensa ja ilmaisee vahvasti tyytymättömyyttään tai jos on tapahtunut virhe hoitoketjussa. Sairaalassa tehtävä työ on ihmisten tekemää työtä ihmisille, kukaan ei ole virheetön tai erehtymätön. Armo ja anteeksiantamus ovat esillä myös näissä vaikeissa keskusteluissa, jotka käsittelevät hoitohenkilökunnan osaamista ja ammattitaitoa, epäonnistumisia ja hoitovirheitä. Näin tapahtui, miten kuljemme tästä eteenpäin.
Sielunhoitajan erityiseen ammattitaitoon kuuluvat teologiset ja eksistentiaaliset kysymykset. Hän voi erityisesti auttaa kärsimyksen, syyllisyyden ja häpeän eri prosesseissa ja kysymyksissä: ”kenen syy, oma syy, en voi tehdä mitään, en jaksa tehdä mitään, en jaksa tukea, en jaksa tavata, olen hyödytön, en halua olla tällainen.” Myös silloin, kun sielunhoitaja näkee, että tarvitaan terapiaa, hän voi auttaa kipupotilasta ja omaisia eteenpäin seuraavalle auttajalle. Lisäksi sairaalapastorilla on aina mukanaan kolmas ulottuvuus eli Jumala, ihmistä voi hoitaa rukouksella, sanalla ja sakramentilla. Jumala on olemassa aina ja kaikkialla, ja me voimme muistuttaa Hänen hoitavasta läsnäolostaan myös kivun ja sairauden keskellä. Ihmisen ei tarvitse jäädä kiinni kärsimykseensä, koska Kristus on kärsinyt puolestamme ja omalla kärsimyksellään vapauttanut meidät elämään.
Liite 1.
| Kipukokemusta vahvistavia tekijöitä | Kipukokemusta lievittäviä tekijöitä |
| Synnynnäinen kipuherkkyys | Synnynnäisesti voimakas kivun vaimennusmekanismi |
| Kivun aiheuttavan sairauden luonne | |
| Kivun kannalta vaikea elämänympäristö | Tukeva ja auttava elämänympäristö |
| Samanaikainen masennus | Hyvä mielenterveyden tila |
| Samanaikaiset muut sairaudet | Hyvä muu terveydentila |
| Huono yleiskunto | Hyvä yleiskunto |
| Toimintakyvyn rajoittuminen | Toimintakyvyn säilyminen mahdollisimman hyvänä |
| Katastrofointi ja ajatusten keskittyminen kipuun | Huomion suuntaaminen pois kivusta, toimelias ja toiveikas ote |
| Taipumus kokea kiputuntemus voittopuolisesti kärsimyksenä | Hyvä kyky erottaa kipu ja kärsimys |
(Granström 2010, 50).
Liite 2.
| Mekanismi | Aiheuttaja | Huomioitavaa | Esimerkkejä |
| Nosiseptiivinen eli kudosvauriosta aiheutuva kipu | • Viskeraalinen eli sisäelimistä syntyvä kipu • Somaattinen eli iholla, lihaksissa, luustossa syntyvä kipu | • Viskeraalinen kipu on yleensä huonosti paikan-nettavissa, sillä se syntyy usein kudoksen venymi-sestä tai tulehtumisesta, vaurioitunut tai vaurioi-tumisen vaarassa oleva elin ei itsessään tunne kipua • Särkevä, terävä, sykki-vä, paine, jäykkyys | • Viskeraalinen: oikean olkapään kipu maksametas-taasien aiheuttamasta pal-leaärsytyksestä • Somaattinen: niveltulehdukset, kasvai-met, tai iskemia sydänin-farktissa |
| Neuropaattinen eli hermokipu | • Syynä on vaurio tai tauti somatosensori-sessa järjestelmässä | • Pistävää, viiltävää tai polttavaa • Usein äkillisinä kipukohtauksina • Polttava, kihelmöivä, murskaava, pistävä, sähköisku | • Postherpeettinen neuralgia, tyngän aavesär-ky, hermopinne, postope-ratiivinen kipu, trauma, kasvaimen painaessa hermoa |
| Idiopaattinen | • Kivun aiheuttaja ei ole kudos- tai hermovaurio; kivulle ei löydy somaattista syytä, joka selittäisi oireet. | • Usein yhteydessä masennukseen sekä kivun kroonistumiseen | |
| Nivelrikko | • Nivelruston kulumista •Nivelrustossa ei ole hermopäätteitä, joten se ei itsessään tunne kipua. • Nivelrikon kipu syntyy nivelen muiden osien, kuten nivelkalvon, luun, lihasten, sekä nivelsiteiden hermopäätteiden ärsytyksestä | Elämäntapamuutokset, painon pudotus, liike- ja liikuntaharjoitukset, apuvälineet (esim. wc-koroke) | • Kipulääkitys: parasetamoli, tulehduskipulääkkeet, opioidit, paikalliset tulehduskipulääkevoiteet • Nivelensisäiset glukokortikoidi- sekä hyaluronaattiruiskeet • Fysikaaliset hoidot: kylmähoito, erilaiset tuet (esim. polvituki) • Mahdollisesti leikkaus |
| Syöpäkipu | • Usein enemmän kuin yksi kipu • Aiheuttajia on itse syöpätauti, hoidon aiheuttama kipu, esim. postopera-tiivinen kipu, sädehoidon jälkeiset kiputilat, amputaa-tioiden aavesäryt ja tyngän kivut, lima-kalvovauriot tai selkäkipu • Kipua aiheutuu myös tuumorin kasvaminen kudoksiin tai painaminen esim. hermoa • Läpilyöntikipu liikkuessa | • Pelot, masennus sekä ahdistus lisäävät kipua ja laskevat kivunsietokykyä. • Kuolemanpelko sekä ennusteen epävarmuus tekevät haasteita hoidolle • Erityisesti loppuvaiheen kivuissa suuri osa sietämättömästä kivusta saattaa olla selitettävissä psyykkisin tekijöin | • Lievään kipuun parasetamoli ja tulehduskipulääkkeet • Kohtalaiseen kipuun heikot ja keskivahvat opioidit, kuten tramadoli ja buprenorfiini • Voimakkaaseen kipuun vahvat opioidit, kuten morfiini • Tukilääkkeet, esim. galoperidolia pahoinvointiin tai trisykliset masennuslääkkeet • ”Suun kautta ja kellon ympäri” |
| Säärihaava | • Yleensä laskimoperäinen, mutta voi olla myös valtimoperäinen • Yleisiä diabeetikoilla | • Haavan aiheuttajan poistaminen tai hoito: valtimoperäisessä kirurgisesti, laskimo-peräisessä turvotusten hallinta esim. tukisukkien, asentohoidon ja fysioterapian avulla • Haavan paikallishoito: haava puhdistetaan ja suojataan kontaminaa-tiolta, jolloin haavalle luodaan suotuisa paranemisympäristö | • Ennen hoitoja asianmukainen kipulääkitys • Kipulääkitys krooniseen kipuun: haavakipu rajoittaa potilaan liikkumista, hidastaa paranemista • Haavahoidoissa kipua aiheutuu sidosten poistamisesta, haavan mekaanisesta ja kemiallisesta puhdistuk-sesta, hoitajan haavan-hoitotaitojen puutteesta sekä mahdollisesti vääränlaisista sidoksista. |
(Kuutila & Yrjölä 2014, 5-4).
Liite 3.
| Menetelmä | Käyttöaiheet | Pääasiallinen vaikutus | Vasta-aiheet |
| Lämpöhoito | Lihasjännitykset, fysioterapian esihoito | Verenkierron tehostaminen kudoksissa tai iholla | Ihottumat, tulehdukset, implantti, vaikea sydänsairaus, kasvaimet, rytmihäiriötaipuvuus, huono valtimoverenkierto |
| Kylmähoito | Tuki- ja liikuntaelimistön vauriot, postoperatiivinen kivunhoito, turvotus, lihasten rentouttaminen | Kudosten lämpötilan lasku, verenkierron ja aineenvaihdunnan hidastaminen, lihasspasmien vähentäminen | Kylmäurtikaria, ihottumat, tulehdukset |
| Hieronta | Tuki- ja liikuntaelinkivut, lihasten rentouttaminen | Kudosten verenkierron ja imunestekierron tehostaminen | Ihoinfektio, suonikohjut, tuore laskimotukos, tyrä, verenvuototaipumus, vaikea ateroskleroosi, tuore vamma |
| Asentohoito | Vuodepotilaiden kivunlievitys, painehaavaumien ehkäisy | Kudosten paineen vähentäminen, lihasten rentoutuminen, niveljäykkyyden väheneminen | Potilaan asennon tukeminen tyynyjä, kiiloja, ym. apuna käyttäen |
| PEP-pullo (puhalluspullo) | Vuodepotilaiden sekä leikkauspotilaiden hengityksen helpottaminen | Liman irrottaminen keuhkoputkista, keuhkotuuletuksen lisääntyminen | Veden määrällä voidaan säädellä vastusta |
| Rentoutus | Jännityspäänsärky, selkäkivut, migreeni, myös muut kiputilat | Lihasten rentoutuminen | Lihakset jännitetään ja päästetään rennoksi, jotta löydetään ero jännittyneen ja rennon lihaksen välillä |
| Kognitiivinen terapia | Kroonisesta kivusta kärsivät potilaat, kipuun liittyvät pelkotilat | Potilaan rentoutuminen ja rauhoittuminen, ajatusmallien muuttaminen positiiviseksi | Vertaistuki, kivunhallintaryhmät |
| Kosketus | Henkinen ahdistus ja siitä aiheutuva jännitystila | Potilaan rauhoittaminen, ahdistuksen vähentäminen, luottamuksen lisääminen | Kosketus välittää hoitajan empatiaa ja näin lisää potilaan turvallisuuden tunnetta |
| Musiikki | Kaikki potilaat, erityisesti tuoreen aivoninfarktin sairastaneet | Potilaan rentouttaminen ja rauhoittaminen, ahdistuksen vähentäminen | Potilaan mielimusiikin soittaminen, pyydä lempimusiikkia esim. omaisilta |
(Kuutila & Yrjölä 2014, 21-23).
Lähdeluettelo
Amnell, Gustav
1992 Aggressio ja psyykkinen kasvu. Lääketieteellinen Aikakauskirja Duodecim. (https://www.duodecimlehti.fi/lehti/1992/3/duo20051)
Broom, Brian
2007 Sairaus täynnä merkityksiä. Kokemukset ja merkitykset fyysisen sairauden aiheuttajina. PT-Kustannus suomeksi 2010.
Granström, Veikko
2010 Kipu ja mieli. EditaPublishing Oy, Porvoo.
Heikkilä, Antti
2000 Ruumiin evankeliumi. Otavan kirjapaino Oy, Keuruu.
2009 Siunattu kipu. Rasalas kustannus, Helsinki.
Kuutila Eveliina & Yrjölä Satu
2014 Kivunhoidon opas. Oriveden terveyskeskus vuodeosasto. Opinnäytetyön tuotos. Tampereen ammattikorkeakoulu. (https://www.theseus.fi/bitstream/handle/10024/74462/Kivunhoidon %20opas%20hoitohenkilokunnalle_Kuutila_ja_Yrjola-1.pdf?sequence=3)
Shapiro, Deb
2009 Kehosi paljastaa mielesi. Mitä oireesi ja sairautesi kertovat sinusta? Basam Books Oy, Helsinki.
Vad, Vijay
2010 Eroon kivusta. Bookwell Oy, Porvoo.
Vainio, Anneli
2003 Kipu. Duodecim, Helsinki.
2007 Nimeä vailla. Kohtaamisia kivun kanssa. Kirjapaja, Helsinki.
2009 Sattuu! Kroonisen kivun hallinta. Duodecim, Helsinki.
Uvnäs Moberg, Kerstin
2007 Rauhoittava kosketus. Oksitosiinin parantava vaikutus kehossa. Edita, Helsinki.
Käypähoito: Kipu
https://www.terveysportti.fi/xmedia/hoi/hoi50103.pdf
Käypähoito: Neuropaattisen kivun hoito-opas
http://www.kaypahoito.fi/web/kh/suositukset/suositus?id=nix00086
PKSSK, Pohjois-Karjalan keskussairaala – PAINAD-mittari
2014 http://www.pkssk.fi/documents/601237/2160390/PAINAD-mittari.pdf/e1887e67-0c2f-4850- a42a-7de27eb7546b
[1] Liitteessä 3, s. 20-21, olevassa taulukossa on koottuna lääkkeettömiä hoitomuotoja.
[2] Tietynlainen auktoriteettiasetelma on kuitenkin olemassa ja se tulee ottaa huomioon kohtaamisessa ja sen arvioinnissa.
[3] Oikean tyyppinen kosketus saa aikaan rauhoittumisen ja tiettyjä aineita kuten oksitosiinia, vapautuu kehossamme. Kosketuksella on havaittu olevan suotuisia vaikutuksia lapsen kasvulle ja kehitykselle, myös kipu lievittyy. Oksitosiinin on huomattu myös edistävän haavojen paranemista. Ihon kautta saatavat tuntoaistimukset eivät kuitenkaan ole ainoita, joissa oksitosiini on mukana. Myös haju-, maku-, kuulo-, ja näköaisti voivat vaikuttaa fysiologisiin reaktioihimme. Ystävällinen kosketus, noin 40 silitystä minuutissa on osoittanut, että eläinten verenpaine laskee, kivunsietokyky paranee, stressihormonien taso laskee, hännän lämpötila laskee, poikasten ja aikuisten eläinten kasvu lisääntyy, ja sosiaalinen vuorovaikutus lisääntyy. Nämä vaikutukset vastaavat oksitosiinin vaikutuksia. Rauhoittumisreaktio voidaan eläimillä saada aikaan myös hajun avulla. Mahdollisesti muutkin miellyttävät aistikokemukset voivat stimuloida rauhoittumisjärjestelmää. (Uvnäs Moberg 2007, 92, 117-118, 121).
[4] (Uvnäs Moberg 2007, 120).